Кашель является распространенным симптомом заболеваний дыхательной системы в амбулаторно–поликлинической практике. По данным Европейского респираторного общества, до 30% обращений к врачу общей практики так или иначе связаны с развитием кашля в ночное время. В норме кашель выполняет защитную функцию, способствуя выведению из дыхательных путей секрета, инородных тел и раздражающих веществ. Кашель возникает при механическом раздражении рецепторов носа, ушей, задней стенки глотки, трахеи, бронхов, плевры, диафрагмы, перикарда и пищевода. Воздействие внешних и внутренних факторов, таких как колебания температуры и влажности воздуха, аэрополлютанты, табачный дым, назальная слизь, мокрота, воспаление слизистых дыхательных путей и другие, приводят к формированию рефлекторной дуги, заканчивающейся в «кашлевом» центре продолговатого мозга.
Однако кашель может быть и проявлением патологического процесса, что требует уточнения его причины и подбора терапии. Кашель, в особенности хронический, существенно снижает качество жизни пациентов, нарушая сон, физическую и интеллектуальную активность. Кроме того, сильный кашель может привести к развитию ряда осложнений, а именно кровохарканья, рвоты, недержания мочи. Наиболее серьезным осложнением кашля является спонтанный пневмоторакс. Кроме того, длительное повышение внутрибрюшного давления способствует формированию грыж передней брюшной стенки.
Кашель классифицируется:
1. по характеру: непродуктивный, или сухой, продуктивный, или влажный;
2. по интенсивности: покашливание, легкий и сильный;
3. по продолжительности: эпизодический кратковременный или приступообразный и постоянный;
4. по длительности: острый – до 3 нед., подострый – от 3 до 8 нед. и хронический – более 8 нед.
Важным критерием, позволяющим очертить круг дифференциально–диагностического поиска этиологии кашля, является его длительность. Так, острый кашель, как правило, связан с острыми вирусными инфекциями верхних и нижних дыхательных путей, однако может развиваться при пневмонии, в дебюте и при обострениях бронхиальной астмы, хронической обструктивной болезни легких. При необходимости диагноз уточняется с помощью рентгенологического исследования и оценки показателей внешнего дыхания.
Распознавание причины подострого и хронического кашля, как правило, представляет большие трудности. Анализ проведенных исследований показал, что наиболее частыми причинами такого кашля являются хронический риносинусит, бронхиальная астма и рефлюкс. Среди других часто встречающихся причин указываются перенесенные респираторные инфекции, хронический бронхит (у курящих людей) и хроническая обструктивная болезнь легких. Нередко кашель связан с приемом ингибиторов ангиотензин–превращающего фермента. Другие причины кашля встречаются реже. К ним относятся заболевания органов дыхания (плевриты, новообразования, интерстициальные заболевания легких). Кашель также может быть следствием патологии ЛОР–органов. Кроме того, хронический кашель часто сопровождает заболевания системы кровообращения (сердечную недостаточность, аневризму аорты, тромбоэмболию легочной артерии, пороки сердца, перикардит), диффузные болезни соединительной ткани (синдром Шегрена, системную склеродермию). В качестве относительно редких причин рассматриваются узловой зоб, менингит, «высокогорная» болезнь (табл. 1).
При проведении дифференциальной диагностики кашля необходим тщательный анализ особенностей симптома. Следует обратить внимание на характер кашля: «лающий» характерен для отека слизистой гортани, непродуктивный битональный – для экспираторного стеноза трахеи, приступообразный – для бронхиальной астмы, малопродуктивный утренний – для хронического бронхита курильщиков и т.д. Также важны анамнестические указания на длительность кашля, взаимосвязь с перенесенной инфекцией, началом приема лекарственных препаратов, наличие вредных привычек (курения). Лабораторные исследования (общий анализ крови и мокроты) и инструментальные исследования (рентгенография органов грудной клетки, исследование функции внешнего дыхания, при необходимости, компьютерная томография органов грудной клетки, трахеобронхоскопия, эзофагогастродуоденоскопия, эхокардиография, рентгенологические исследования пазух носа) позволяют уточнить причину возникновения кашля.
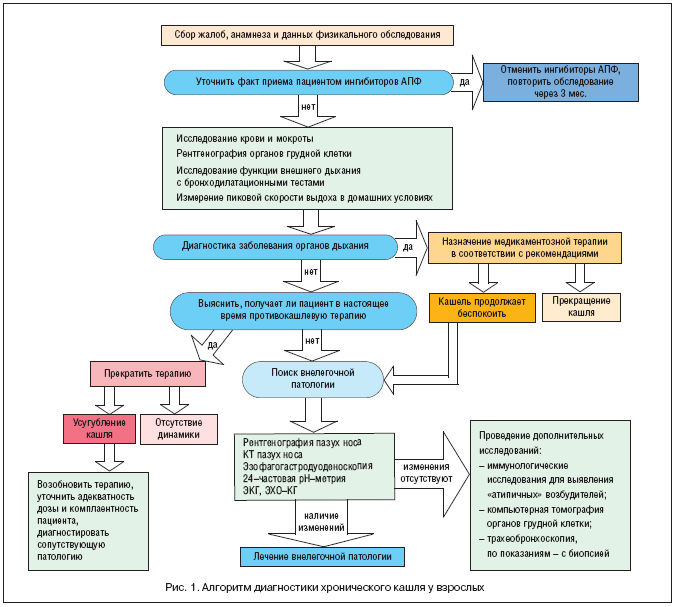
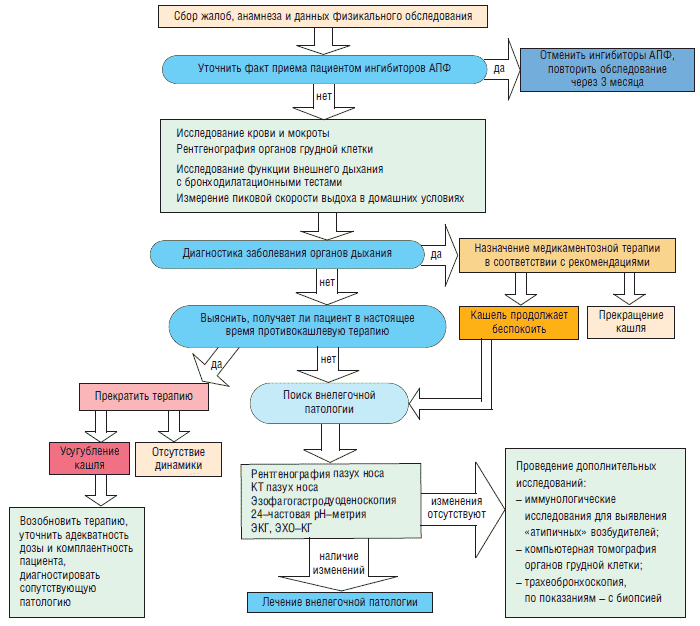
Рабочей группой европейского респираторного общества разработан алгоритм диагностики хронического кашля, представленный на рисунке 1.
Успешное лечение кашля является важной задачей. В помощь практическому врачу респираторные общества, в частности Американская коллегия врачей – специалистов по заболеваниям грудной клетки (American College of Chest Physicians, ACCP), Европейское респираторное общество (European Respiratory Society, ERS), Британское торакальное общество (British Thoracic Society, BTS) создали специальные рекомендации по ведению пациентов с кашлем.
Наиболее эффективной оказывается этиотропная терапия кашля, которая предполагает либо устранение причины кашля (отмена препаратов, вызывающих кашель, устранение контакта с аллергеном, отказ от курения), либо ликвидацию патологического процесса, ставшего причиной кашля (антибактериальная терапия пневмонии и других респираторных инфекций, терапия гастроэзофагеального рефлюкса, компенсация хронической сердечной недостаточности).
В качестве патогенетической терапии воспалительных заболеваний респираторной системы, являющихся наиболее распространенной причиной кашля, необходимо включить препараты, способствующие восстановлению реологических свойств мокроты и улучшающие дренажную функцию бронхов.
В настоящее время препараты, применяемые для удаления мокроты, делят на две основные группы:
• препараты, стимулирующие отхаркивание (секретомоторные);
• муколитические (или секретолитические) препараты.
Секретомоторные препараты усиливают физиологическую активность мерцательного эпителия и перистальтические движения бронхиол, способствуя продвижению мокроты из нижних отделов дыхательных путей в верхние и ее выведению.
Этот эффект обычно сочетается с усилением секреции бронхиальных желез и некоторым уменьшением вязкости мокроты. Условно препараты этой группы делят на 2 подгруппы: рефлекторного и резорбтивного действия.
Средства рефлекторного действия (препараты термопсиса, истода, алтея и других лекарственных растений, натрия бензоат, терпингидрат и др.) при приеме внутрь оказывают умеренное раздражающее действие на рецепторы слизистой оболочки желудка, что возбуждает рвотный центр продолговатого мозга, в результате чего усиливается секреция слюнных желез и слизистых желез бронхов. Ряд препаратов рефлекторного действия частично обладает также резорбтивным эффектом: содержащиеся в них эфирные масла и другие вещества выделяются через дыхательные пути и вызывают усиление секреции и разжижение мокроты.
Ко второй подгруппе относятся препараты резорбтивного действия (йодид натрия и калия, аммония хлорид, частично – натрия гидрокарбонат и др.), которые, всасываясь в желудочно–кишечном тракте, выделяются слизистой оболочкой дыхательных путей, стимулируя бронхиальные железы и вызывая непосредственное разжижение (гидратацию) мокроты.
Однако муколитический и отхаркивающий эффект вышеуказанных групп препаратов недостаточен, и поиск новых эффективных средств, улучшающих отхождение мокроты, привел к созданию нового класса препаратов – муколитиков (секретолитиков).
Муколитические препараты разжижают мокроту в результате расщепления сложных муцинов, что ведет к уменьшению ее вязкости и облегчению эвакуации.
Выделяют три группы муколитических препаратов:
1. Протеолитические ферменты.
2. Аминокислоты с SH–группой.
3. Мукорегуляторы.
Протеолитические ферменты (трипсин, химотрипсин, рибонуклеаза, дезоксирибонуклеаза и др.) разжижают мокроту за счет разрыва пептидных связей белка геля мокроты, что облегчает ее отделение. Однако препараты этой группы практически не применяются в пульмонологии, так как могут спровоцировать бронхоспазм, кровохарканье, аллергические реакции.
Аминокислоты с SH–группой разрывают дисульфидные связи кислых мукополисахаридов мокроты, что приводит к деполяризации мукопротеидов и уменьшению вязкости слизи. К этой группе относятся ацетилцистеин, карбоцистеин.
Ацетилцистеин является активным муколитическим препаратом. Существенное преимущество ацетилцистеина – его антиоксидантная активность. Он является предшественником одного из наиболее важных компонентов антиоксидантной защиты глутатиона, который выполняет защитную функцию в дыхательной системе и препятствует повреждающему действию свободнорадикального окисления, свойственного воспалительной реакции. В то же время отмечено, что при длительном приеме ацетилцистеина может снижаться продукция лизоцима и секреторного иммуноглобулина А. Следует с осторожностью назначать препарат пациентам с бронхообструктивным синдромом, так как в 1/3 случаев отмечается усиление бронхоспазма.
Карбоцистеин обладает не только муколитическим, но и мукорегуляторным действием, поскольку восстанавливает активность секреторных клеток. Имеются данные о повышении уровня секреторного IgA на фоне приема карбоцистеина. Однако при длительном приеме препарата могут возникать запоры.
Мукорегуляторы представляют собой генерацию препаратов, производных визицина. Эти препараты оказывают муколитическое и отхаркивающее действие, что обусловлено деполимеризацией и разрушением мукопротеинов и мукополисахаридов мокроты. Кроме того, они стимулируют регенерацию реснитчатых клеток мерцательного эпителия и повышают его активность. Мукорегуляторы стимулируют также синтез сурфактанта альвеолоцитов и блокируют его распад. Представителями этой группы являются бромгексин и амброксол. Практически все исследователи отмечают более низкий фармакологический эффект бромгексина по сравнению с препаратом нового поколения, являющегося активным метаболитом бромгексина – амброксолом (Амбробене и др.).
Амброксола гидрохлорид является активным метаболитом бромгексина, обеспечивая, соответственно, более выраженный муколитический эффект. Амброксол оказывает влияние на синтез бронхиального секрета, выделяемого клетками слизистой оболочки бронхов, путем расщепления кислых мукополисахаридов и дезоксирибонуклеиновых кислот, что разжижает мокроту и улучшает ее выделение. Вторым механизмом действия является стимуляция секреции гликопротеидов и связанное с этим мукокинетическое действие.
Важной особенностью амброксола является его способность увеличивать содержание сурфактанта в легких, блокируя распад и усиливая синтез и секрецию сурфактанта в альвеолярных пневмоцитах типа 2. Сурфактант является важнейшим фактором, поддерживающим поверхностное натяжение легких и улучшающим их растяжимость; сурфактант облегчает обмен неполярных газов, оказывает противоотечное действие на мембраны альвеол. Он участвует в транспорте чужеродных частиц из альвеол до бронхиального отдела, где начинается мукоцилиарный транспорт. Кроме того, описано непосредственное активирующее действие амброксола на реснички мерцательного эпителия.
Данные различных исследований позволяют говорить о противовоспалительном и иммуномодулирующем действии амброксола. Препарат усиливает факторы местной иммунной защиты, повышая продукцию секреторного IgA и активируя тканевые макрофаги. Кроме того, амброксол снижает продукцию интерлейкина–1 и TNF
α – важнейших медиаторов воспаления, а также увеличивает макрофагальную активность. Доказано также, что амброксол обладает противоотечным и противовоспалительным действием. У препарата выявлены антиоксидантные свойства, обусловленные ингибированием метаболитов арахидоновой кислоты. Амброксол не провоцирует бронхообструкцию. Показано статистически достоверное снижение гиперреактивности бронхов и улучшение показателей функций внешнего дыхания у больных с бронхообструкцией и уменьшение гипоксемии на фоне приема амброксола. Интересным свойством амброксола является потенцирование действия антибактериальной терапии за счет повышения концентрации антибиотика в альвеолах и слизистой оболочке бронхов.
Амброксол применяют при острых и хронических бронхитах и трахеобронхитах, при бронхиальной астме, бронхоэктатической болезни, респираторном дистресс–синдроме у новорожденных, при пневмониях. Возможно применение препарата у детей любого возраста, в том числе и недоношенных, у женщин во II и III триместрах беременности.
К препаратам амброксола, наиболее часто используемым в пульмонологии, относится Амбробене. Препарат имеет широкий выбор лекарственных форм: от сиропа и раствора для ингаляций, в том числе через небулайзер, до пероральных пролонгированных форм. Важно отметить: комбинируя различные пути введения препарата, можно добиться более эффективного муколитического эффекта.
Таким образом, своевременная диагностика этиологии кашля, проведение этиотропной терапии в сочетании с адекватной патогенетической терапией обеспечивают эффективное лечение пациента. Важную роль в комплексной терапии занимают муколитические препараты.
Литература
1. Дворецкий Л.И. Кашель: дифференциальный диагноз // Consilium Medicum –2006 т.8. – №3. – с. 5–8.
2. Зайцева О.В. Синдром кашля у детей с острыми респираторными заболеваниями: алгоритм терапии // РМЖ.– 2007. –т.15. – № 21. – с.1549 –1552.
3. Чучалин, А. Г., Абросимов В. Н. Кашель.– Рязань, 2000. – 59 с.
4. Chung KF, Pavord ID. Prevalence, pathogenesis, and causes of chronic cough // Lancet – 2008; vol.19 –№.371. – pp.1364 – 1374.
5. Irwin RS. Unexplained cough in the adult // Otolaryngol Clin North Am. – 2010. – vol.43. – № 1.– pp.167 –180.
6. Kardos P, Berck H, Fuchs KH et al. Guidelines of the german respiratory society for diagnosis and treatment of adults suffering from acute or chronic cough //Pneumologie. 2010 –v ol.64. – №6. –pp. 336 –373.
7. Malerba M, Ragnoli B. Ambroxol in the 21st century: pharmacological and clinical update // Expert Opin Drug Metab Toxicol. – 2008. – vol. 4 . – №.8. – pp.1119 – 1129.
8. Wunderer H., Morgenroth K., Weis G. The cleaning system of the airways: physiology, pathophysiology and effects of ambroxol // Med Monatsschr. Pharm. – 2009 – vol.32. – №.2. – pp.42 – 47
Диагностика и лечение кашля в практике врача общей практики
Статьи
Опубликовано в журнале:
РМЖ, ТОМ 18, № 15, 2010. Профессор Н.Д. Бунятян, профессор Д.Б. Утешев, А.В. Свириденко
ФГУ НЦЭСМП Росздрава
Кашель является распространенным симптомом заболеваний дыхательной системы в амбулаторно-поликлинической практике. По данным Европейского респираторного общества, до 30% обращений к врачу общей практики, так или иначе, связаны с развитием кашля в ночное время. В норме кашель выполняет защитную функцию, способствуя выведению из дыхательных путей секрета, инородных тел и раздражающих веществ. Кашель возникает при механическом раздражении рецепторов носа, ушей, задней стенки глотки, трахеи, бронхов, плевры, диафрагмы, перикарда и пищевода. Воздействие внешних и внутренних факторов, таких как колебания температуры и влажности воздуха, аэрополлютанты, табачный дым, назальная слизь, мокрота, воспаление слизистых дыхательных путей и другие приводят к формированию рефлекторной дуги, заканчивающейся в «кашлевом» центре продолговатого мозга.
Однако кашель может быть проявлением патологического процесса, что требует уточнения его причины и подбора терапии. Кашель, в особенности хронический, существенно снижает качество жизни пациентов, нарушая сон, физическую и интеллектуальную активность. Кроме того, сильный кашель может привести к развитию ряда осложнений, а именно, кровохарканья, рвоты, недержания мочи. Наиболее серьезным осложнением кашля является спонтанный пневмоторакс. Кроме того, длительное повышение внутрибрюшного давления способствует формированию грыж передней брюшной стенки.
Кашель классифицируется
- По характеру: непродуктивный, или сухой, продуктивный, или влажный;
- По интенсивности: покашливание, легкий и сильный;
- По продолжительности: эпизодический кратковременный или приступообразный и постоянный;
- По длительности: острый — до 3-х недель, подострый — от 3-х до 8-ми недель и хронический более 8-ми недель.
Важным критерием, позволяющим очертить круг дифференциально-диагностического поиска этиологии кашля, является его длительность. Так, острый кашель, как правило, связан с острыми вирусными инфекциями верхних и нижних дыхательных путей, однако может развиваться при пневмонии, в дебюте и при обострениях бронхиальной астмы, хронической обструктивной болезни легких. При необходимости диагноз уточняется с помощью рентгенологического исследования и оценки показателей внешнего дыхания.
Распознавание причины подострого и хронического кашля, как правило, представляет большие трудности.
Анализ проведенных исследований показал, что наиболее частыми причинами такого кашля являются хронический риносинусит, бронхиальная астма и рефлюкс. Среди других часто встречающихся причин указываются перенесенные респираторные инфекции, хронический бронхит (у курящих людей) и хроническая обструктивная болезнь легких. Нередко кашель связан с приемом ингибиторов ангиотензин-превращающего фермента. Другие причины кашля встречаются реже. К ним относятся заболевания органов дыхания (плевриты, новообразования, интерстициальные заболевания легких). Кашель также может быть следствием патологии ЛОР-органов. Кроме того, хронический кашель часто сопровождает заболевания системы кровообращения (сердечную недостаточность, аневризму аорты, тромбоэмболию легочной артерии, пороки сердца, перикардит), диффузные болезни соединительной ткани (сухой синдром, системную склеродермию). В качестве относительно редких причин рассматриваются зоб, менингит, «высокогорная» болезнь (табл. 1).
Таблица 1. Основные причины кашля у взрослых
| Острый кашель < 3-х недель |
— вирусные — бактериальные |
||||||||||
|
|
|
|
|
|
|||||||
| Подострый кашель от 3-х до 8-ми недель |
|
||||||||||
|
|
|
||||||||||
| Хронический кашель > 8-ми недель |
|
||||||||||
|
|
|
|
|
|
|
|
— хронические воспалительные заболевания ЛОР-органов — новообразования — аномалии строения ЛОР-органов (длинный язычок и др.) |
— сердечная недостаточность — пороки сердца — перикардит |
— гастроэзофагеальная рефлюксная болезнь — грыжа пищеводного отверстия диафрагмы |
|
|
|
|
При проведении дифференциальной диагностики кашля необходим тщательный анализ особенностей симптома. Следует обратить внимание на характер кашля: «лающий» характерен для отека слизистой гортани, непродуктивный битональный — для экспираторного стеноза трахеи, приступообразный — для бронхиальной астмы, малопродуктивный утренний — для хронического бронхита курильщиков и т.д. Также важны анамнестические указания на длительность кашля, взаимосвязь с перенесенной инфекцией, началом приема лекарственных препаратов, наличие вредных привычек (курения). Лабораторные исследования (общий анализ крови и мокроты) и инструментальные исследования (рентгенография органов грудной клетки, исследование функции внешнего дыхания, при необходимости, компьютерная томография органов грудной клетки, трахеобронхоскопия, эзофагогастродуоденоскопия, эхокардиография, рентгенологические исследования пазух носа) позволяют уточнить причину возникновения кашля.
Рабочей группой европейского респираторного общества разработан алгоритм диагностики хронического кашля, представленный на рисунке 1.
Успешное лечение кашля является важной задачей. В помощь практическому врачу респираторные общества, в частности Американская коллегия врачей-специалистов по заболеваниям грудной клетки (American College of Chest Physicians, ACCP), Европейское респираторное общество (European Respiratory Society, ERS), Британское торакальное общество (British Thoracic Society, BTS), создали специальные рекомендации по ведению пациентов с кашлем.
Наиболее эффективной оказывается этиотропная терапия кашля, которая предполагает либо устранение причины кашля (отмена препаратов, вызывающих кашель, устранение контакта с аллергеном, отказ от курения), либо ликвидацию патологического процесса, ставшего причиной кашля (антибактериальная терапия пневмонии и других респираторных инфекций, терапия гастроэзофагеального рефлюкса, компенсация хронической сердечной недостаточности).
В качестве патогенетической терапии воспалительных заболеваний респираторной системы, являющихся наиболее распространённой причиной кашля, необходимо включить препараты, способствующие восстановлению реологических свойств мокроты и улучшающие дренажную функцию бронхов.
В настоящее время препараты, применяемые для удаления мокроты, делят на две основные группы:
- Препараты, стимулирующие отхаркивание (секретомоторные);
- Муколитические (или секретолитические) препараты.
Секретомоторные препараты усиливают физиологическую активность мерцательного эпителия и перистальтические движения бронхиол, способствуя продвижению мокроты из нижних отделов дыхательных путей в верхние и её выведению.
Этот эффект обычно сочетается с усилением секреции бронхиальных желез и некоторым уменьшением вязкости мокроты. Условно препараты этой группы делят на 2 подгруппы: рефлекторного и резорбтивного действия.
Средства рефлекторного действия (препараты термопсиса, истода, алтея и других лекарственных растений, натрия бензоат, терпингидрат и др.) при приеме внутрь оказывают умеренное раздражающее действие на рецепторы слизистой оболочки желудка, что возбуждает рвотный центр продолговатого мозга, в результате чего усиливается секреция слюнных желез и слизистых желез бронхов. Ряд препаратов рефлекторного действия частично обладает также резорбтивным эффектом: содержащиеся в них эфирные масла и другие вещества выделяются через дыхательные пути и вызывают усиление секреции и разжижение мокроты.
Ко второй подгруппе относятся препараты резорбтивного действия (йодид натрия и калия, аммония хлорид, частично — натрия гидрокарбонат и др.), которые, всасываясь в желудочно-кишечном тракте, выделяются слизистой оболочкой дыхательных путей, стимулируя бронхиальные железы и вызывая непосредственное разжижение (гидратацию) мокроты.
Однако муколитический и отхаркивающий эффект вышеуказанных групп препаратов недостаточен, и поиск новых эффективных средств, улучшающих отхождение мокроты, привел к созданию нового класса препаратов — муколитиков (секретолитиков).
Муколитические препараты разжижают мокроту в результате расщепления сложных муцинов, что ведет к уменьшению ее вязкости и облегчению эвакуации.
Выделяют три группы муколитических препаратов:
- Протеолитические ферменты.
- Аминокислоты с SH-группой.
- Мукорегуляторы.
Протеолитические ферменты (трипсин, химотрипсин, рибонуклеаза, дезоксирибонуклеаза и др.) разжижают мокроту за счет разрыва пептидных связей белка геля мокроты, что облегчает ее отделение. Однако препараты этой группы практически не применяются в пульмонологии, так как могут спровоцировать бронхоспазм, кровохарканье, аллергические реакции.
Аминокислоты с SH-группой разрывают дисульфидные связи кислых мукополисахаридов мокроты, что приводит к деполяризации мукопротеидов и уменьшению вязкости слизи. К этой группе относятся ацетилцистеин, карбоцистеин.
Ацетилцистеин является активным муколитическим препаратом. Существенным преимуществом ацетилцистеина является его антиоксидантная активность. N-ацетилцистеин является предшественником одного из наиболее важных компонентов антиоксидантной защиты глутатиона, который выполняет защитную функцию в дыхательной системе и препятствует повреждающему действию свободнорадикального окисления, свойственного воспалительной реакции. В то же время отмечено, что при длительном приеме ацетилцистеина может снижаться продукция лизоцима и секреторного иммуноглобулина А. Следует с осторожностью назначать препарат пациентам с бронхообструктивным синдромом, так как в 1/3 случаев отмечается усиление бронхоспазма.
Карбоцистеин обладает не только муколитическим, но и мукорегуляторным действием, поскольку восстанавливает активность секреторных клеток. Имеются данные о повышении уровня секреторного IgA на фоне приема карбоцистеина. Однако при длительном приеме препарата могут возникать запоры.
Мукорегуляторы представляют собой генерацию препаратов, производных визицина. Эти препараты оказывают муколитическое и отхаркивающее действие, что обусловлено деполимеризацией и разрушением мукопротеинов и мукополисахаридов мокроты. Кроме того, они стимулируют регенерацию реснитчатых клеток мерцательного эпителия и повышают его активность. Мукорегуляторы стимулируют также синтез сурфактанта альвеолоцитов и блокируют его распад. Представителями этой группы являются бромгексин и амброксол. Практически все исследователи отмечают более низкий фармакологический эффект бромгексина по сравнению с препаратом нового поколения, являющегося активным метаболитом бромгексина — амброксолом (Амбробене, Амброгексал, Лазолван).
Амброксола гидрохлорид является активным метаболитом бромгексина, обеспечивая, соответственно, более выраженный муколитический эффект. Амброксол оказывает влияние на синтез бронхиального секрета, выделяемого клетками слизистой оболочки бронхов, путем расщепления кислых мукополисахаридов и дезоксирибонуклеиновых кислот, что разжижает мокроту и улучшает ее выделение. Вторым механизмом действия является стимуляция секреции гликопротеидов и связанное с этим мукокинетическое действие.
Важной особенностью амброксола является его способность увеличивать содержание сурфактанта в легких, блокируя распад и усиливая синтез и секрецию сурфактанта в альвеолярных пневмоцитах типа 2. Сурфактант является важнейшим фактором, поддерживающим поверхностное натяжение легких и улучшающим их растяжимость; сурфактант облегчает обмен неполярных газов, оказывает противоотечное действие на мембраны альвеол. Он участвует в транспорте чужеродных частиц из альвеол до бронхиального отдела, где начинается мукоцилиарный транспорт. Кроме того, описано непосредственное активирующее действие амброксола на реснички мерцательного эпителия.
Данные различных исследований позволяют говорить о противовоспалительном и иммуномодулирующем действии амброксола. Препарат усиливает факторы местной иммунной защиты, повышая продукцию секреторного IgA и активируя тканевые макрофаги. Кроме того, амброксол снижает продукцию интерлейкина- 1 и TNF — важнейших медиаторов воспаления, а также увеличивает макрофагальную активность. Доказано также, что амброксол обладает противоотеч ным и противовоспалительным действием. У препарата выявлены антиоксидантные свойства, обусловленные ингибированием метаболитов арахидоновой кислоты. Амброксол не провоцирует бронхообструкцию. Показано статистически достоверное снижение гиперреактивности бронхов и улучшение показателей функций внешнего дыхания у больных с бронхообструкцией и уменьшение гипоксемии на фоне приема амброксола. Интересным свойством амброксола является потенцирование действия антибактериальной терапии за счет повышения концентрации антибиотика в альвеолах и слизистой оболочке бронхов.
Амброксол применяют при острых и хронических бронхитах и трахеобронхитах, при бронхиальной астме, бронхоэктатической болезни, респираторном дистресс-синдроме у новорожденных, при пневмониях. Возможно применение препарата у детей любого возраста, в том числе и недоношенных, у женщин во II и III триместре беременности.
К препаратам амброксола, наиболее часто используемых в пульмонологии, относится Амбробене.
Амбробене имеет широкий выбор лекарственных форм: от сиропа и раствора для ингаляций, в том числе через небулайзер, до пероральных пролонгированных форм. Важно отметить, комбинируя различные пути введения препарата, можно добиться более эффективного муколитического эффекта.
Таким образом, своевременная диагностика этиологии кашля, проведение этиотропной терапии в сочетании с адекватной патогенетической терапией обеспечивают эффективное лечение пациента. Важную роль в комплексной терапии занимают муколитические препараты.
Литература
1. ДворецкийЛ.И. Кашель: дифференциальный диагноз//Consilium Medicum -2006 т.8. -№3. -с. 5-8.
2. Зайцева О.В. Синдром кашля у детей с острыми респираторными заболеваниями: алгоритм терапии//РМЖ.-2007. -т.15. — № 21. -с.1549 -1552.
3. Чучалин, А. Г., Абросимов В. Н. Кашель.- Рязань, 2000. — 59 с.
4. Chung KF, Pavord ID. Prevalence, pathogenesis, and causes of chronic cough // Lancet — 2008; vol.19 -№.371. -pp.1364 — 1374.
5. Irwin RS. Unexplained cough in the adult //Otolaryngol Clin North Am. — 2010. -vol.43. -№ 1.-pp.167 -180.
6. Kardos P, Berck H, Fuchs KH et al. Guidelines of the german respiratory society for diagnosis and treatment of adults suffering from acute or chronic cough //Pneumologie. 2010 -vol.64. -№.6. -pp.336 -373.
7. Malerba M, Ragnoli B. Ambroxol in the 21st century: pharmacological and clinical update // Expert Opin Drug Metab Toxicol. — 2008. -vol. 4. -№.8. -pp.1119 — 1129.
8. Wunderer H,. Morgenroth K,. Weis G. The cleaning system of the airways: physiology, pathophy siology and effects of ambroxol// Med Monatsschr. Pharm. — 2009-vol.32. -№.2. -pp.42 — 47
Комментарии
(видны только специалистам, верифицированным редакцией МЕДИ РУ)
1. Ассоциация врачей общей практики (семейных врачей) Российской Федерации. Кашель: Руководство для врачей общей практики (семейных врачей). Пересмотр 2015 г. Доступно на: http://democenter.compilesoft.ru/clinrecalg6/Files/recomend/%D0%92%D0%9E%D0%9F22.PDF
2. Мизерницкий Ю.Л., Мельникова И.М., Удальцова Е.В. Дифференциальная диагностика затяжного и хронического кашля у детей. Consilium medicum. 2017; 19 (11.1): 7–17.
3. Синопальников А.И., Клячкина И.Л. Кашель. Consilium Medicum. 2004; 6 (10): 720–727.
4. Chuchalin A., Khaltaev N., Antonov N. et al. Chronic respiratory diseases and risk factors in 12 regions of the Russian Federation. International. Int. J. Chron. Obstruct. Pulmon. Dis. 2014; 12 (9): 963–974. DOI: 10.2147/COPD.S67283.
5. Canning B.J., Chang A.B., Bolser D.C. et al. Anatomy and Neurophysiology of Cough: CHEST Guideline and Expert Panel Report. Chest. 2014; 146 (6): 1633–1648. DOI: 10.1378/chest.14-1481.
6. Зайцев А.А., Оковитый С.В. Кашель: дифференциальный диагноз и рациональная фармакотерапия. Терапевтический архив. 2014; 86 (12): 85–91. DOI: 10.17116/terarkh2014861285-91.
7. Irwin R.S., French C.L., Chang A.B., Altman K.W. Classification of Cough as a Symptom in Adults and Management Algorithms: CHEST Guideline and Expert Panel Report. Chest. 2018; 153 (1):196–209. DOI: 10.1016/j.chest.2017.10.016.
8. Morice A.H., McGarvey L., Pavord I. Recommendations for the management of cough in adults. Thorax. 2006; 61 (Suppl. 1): i1–24. DOI: 10.1136/thx.2006.065144.
9. Синопальников А.И., Клячкина И.Л., ред. Кашель: Карманные рекомендации. М.: Ремедиум; 2013.
10. Worrall G. Acute cough in children. Can. Fam. Physician. 2011; 57 (3): 315–318.
11. Hay A.D., Schroeder K., Fahey T. Acute cough in children. Br. Med. J. 2004; 328 (7447): 1062. DOI: 10.1136/bmj.328.7447.1062.
12. Irwin R.S., Boulet L.P., Cloutier M.M. et al. Managing cough as a defense mechanism and as a symptom: A consensus panel report of the American College of Chest Physicians. Chest. 1998; 114 (Suppl. 2): 133S–181S. DOI: 10.1378/chest.114.2_Supplement.133S.
13. Widdicombe J., Kamath S. Acute cough in the elderly: aetiology, diagnosis and therapy. Drugs Aging. 2004; 21 (4): 243–258.
14. Irwin R., Madison J. The diagnosis and treatment of cough. N. Eng. J. Med. 2000; 343 (23): 1715–1721. DOI: 10.1056/NEJM200012073432308.
15. West J.V. Acute upper airway infections. Br. Med. Bull. 2002; 61: 215–230.
16. Monto A.S. Occurrence of respiratory virus: time, place and person. Pediatr. Infect. Dis. J. 2004; 23 (Suppl. 1): S58–64. DOI: 10.1097/01.inf.0000108193.91607.34.
17. Pirila P., Sovijarvi A.R. Objective assessment of cough. Eur. Respir. J. 1995; 8 (11): 1949–1956.
18. Ostapchuk M., Roberts D.M., Haddy R. Community-acquired pneumonia in infants and children. Am. Fam. Physician. 2004; 70 (5): 899–908.
19. Margolis P., Gadomski A. Does this infant have pneumonia? JAMA. 1998; 279 (4): 308–313. DOI: 10.1001/jama.279.4.308.
20. Holzinger F., Beck S., Dini L. et al. The diagnosis and treatment of acute cough in adults. Dtsch. Arztebl. Int. 2014; 111 (20): 356–362. DOI: 10.3238/arztebl.2014.0356.
21. Walker H.K., Hall W.D., Hurst J.W. Clinical Methods: The History, Physical, and Laboratory Examinations. Boston: Butterworths; 1990.
22. Margolis P., Gadomski A. The rational clinical examination. Does this infant have pneumonia? JAMA. 1998; 279 (4): 308–313. DOI: 10.1001/jama.279.4.308.
23. Учайкин В.Ф., Нисевич Н.И. Инфекционные болезни у детей. М.: ГЭОТАР-Медиа; 2011.
24. Chang A.B., Glomb W.B. Guidelines for evaluating chronic cough in pediatrics: ACCP evidence based clinical practice guidelines. Chest. 2006; 129 (Suppl. 1): S260–S283. DOI: 10.1378/chest.129.1_suppl.260S.
25. Шиленкова В.В. Кашель с позиции отоларинголога. Медицинский совет. 2015; (15): 84–88. DOI: 10.21518/2079-701X-2015-15-84-88.
26. Бербом Х. Болезни уха, горла и носа. М.: МЕДпресс-информ; 2012.
27. Pneumonia in adults: diagnosis and management. NICE; 2014. Available at: https://www.nice.org.uk/guidance/cg191/chapter/1-Recommendations
28. Dold C., Holland C.V. Ascaris and ascariasis. Microb. Infect. 2011; 13 (7): 632–637. DOI: 10.1016/j.micinf.2010.09.012.
Резюме. Кашель – один из важнейших симптомов патологии различных органов и систем, который встречается примерно у 30% представителей человеческой популяции. Данный симптом превалирует у пациентов с различной бронхолегочной патологией, однако помимо этого он может возникать при патологии других органов и систем (ЛОР-органов, верхних отделов желудочно-кишечного тракта, сердечно-сосудистой и нервной систем), а также в качестве побочного эффекта при приеме некоторых лекарственных препаратов (ингибиторов ангиотензинпревращающего фермента, ингаляционных лекарственных средств и др.), а также в результате эндоскопических вмешательств. Помимо дискомфорта для пациента патологический кашель может приводить к развитию ряда серьезных осложнений. В статье представлены рефлекторная дуга кашлевого рефлекса, различные классификации кашля. Терапия острого и хронического кашля зависит от причин его возникновения. Причинами острого кашля могут быть острые респираторные вирусные инфекции, COVID-19, грипп, острый бронхит, пневмония. Среди наиболее часто встречающихся причин хронического кашля выделяют так называемую «триаду кашля», включающую кашлевой синдром верхних дыхательных путей, бронхиальную астму и гастроэзофагеальную рефлюксную болезнь. Помимо «триады кашля» причинами хронического кашля могут быть хронический бронхит, бронхоэктазы, рак легких, идиопатическая фиброзирующая болезнь легких, интерстициальные пневмонии известной этиологии. В качестве терапии выделяют антитуссивную и протуссивную фармакологические стратегии, которые приведены в статье. Таким образом, кашель имеет различный патогенез и клинические характеристики, поэтому тщательный сбор анамнеза, данных объективного обследования пациента, использование дополнительных лабораторных и инструментальных методов исследования, а также понимание дифференциально-диагностического ряда заболеваний, сопровождающихся кашлем, помогут своевременно поставить диагноз с правильным обоснованием выбора лечебной тактики и стратегии управления кашлем.
Кашель – один из важнейших симптомов патологии различных органов и систем – встречается примерно у 30% представителей человеческой популяции в целом. Следует учитывать, что каждый пятый пациент на амбулаторном приеме предъявляет жалобы на кашель, что подчеркивает безусловную актуальность данной проблемы как с позиций подходов к обычной и дифференциальной диагностике, так и с позиций рацио-нального выбора стратегии терапии [1, 2]. Несмотря на значительное превалирование данного симптома у пациентов с различной бронхолегочной патологией, важно помнить о возможности возникновения кашля при патологии других органов и систем, в частности ЛОР-органов, верхних отделов желудочно-кишечного тракта (ЖКТ), сердечно-сосудистой и нервной систем, что оказывает существенное влияние на лечебную тактику. Кроме того, следует учитывать и ятрогенные причины кашля – эндоскопические вмешательства, прием лекарственных препаратов – ингибиторов ангиотензинпревращающего фермента (иАПФ), ингаляционных лекарственных средств.
Кашель – это рефлекторный акт, являющийся одним из второстепенных механизмов защиты дыхательных путей в физиологических условиях и представляющий собой форсированный выдох, направленный на удаление их содержимого (бронхиальный секрет, инородные тела, инфекционные агенты). Данный форсированный экспираторный маневр происходит вследствие нарастания внутригрудного давления за счет синхронного сокращения дыхательной мускулатуры при закрытой голосовой щели с последующим ее открытием, толчкообразным выталкиванием воздуха и сопровождается характерными звуковыми феноменами. Кашель имеет три основные фазы – инспираторную, компрессионную и экспираторную, при этом в третью фазу происходит закрытие полости носа мягким нёбом и язычком, а скорость воздушного потока в дыхательных путях в 20-30 раз превышает таковую в физиологических условиях [3]. Важно, что при отсутствии патологического процесса в дыхательной системе защитная роль кашля существенно уступает таковой мукоцилиарного клиренса, однако при несостоятельности последнего в условиях патологических процессов в бронхиальном дереве возрастает как его протективная роль, так и интенсивность, и кашель становится патологическим симптомом, требующим коррекции.
Помимо дискомфорта для пациента патологический кашель может приводить к развитию ряда серьезных осложнений, прежде всего – респираторных (кровохарканье, спонтанный пневмоторакс, переломы ребер), связанных с повышением внутригрудного давления. Возможны кардиоваскулярные (пароксизмы нарушений ритма, разрывы мелких вен большого круга кровообращения), неврологические (кашлево-обморочный синдром – беттолепсия, головные боли, головокружение), абдоминальные (миалгии, формирование диафрагмальных и увеличение размеров паховых грыж, рвота), урогенитальные (недержание мочи) и психосоциальные осложнения, связанные с появлением чувства страха, нарушением сна и ухудшением физической и умственной работоспособности. Кроме того, кашель является одним из важнейших механизмов реализации воздушно-капельного пути распространения инфекционных агентов.
Дуга кашлевого рефлекса включает в себя 5 звеньев: кашлевые рецепторы, афферентные пути, кашлевой центр продолговатого мозга, эфферентные пути и дыхательные мышцы [4]. Принципиально важна локализация кашлевых рецепторов, которые расположены в бронхолегочном аппарате (трахея и ее бифуркация, места деления бронхов, плевра), ЛОР-органах (полость и придаточные пазухи носа, гортань, наружный слуховой проход и слуховая труба), ЖКТ (нижняя треть пищевода и кардиальный отдел желудка), диафрагме и листках перикарда. Это объясняет возникновение внелегочных причин кашля, особенно в условиях полиморбидности (в частности, в пожилом возрасте), при которых данный механизм не выполняет защитную функцию в отношении системы органов дыхания.
Основными раздражителями кашлевых рецепторов являются изменения температуры и влажности вдыхаемого воздуха (холодный и/или сухой), поллютанты, бронхиальный секрет (изменение его количества и качества), назальная слизь, медиаторы воспаления, прямая стимуляция при механическом воздействии (инородные тела, сдавление извне опухолью или увеличенными лимфатическими узлами), непрямая стимуляция (лекарственные препараты, заболевания сердечно-сосудистой системы), реже – гипервентиляция и гипероксия. Исходя из этого, кашлевые рецепторы бронхолегочного аппарата подразделяются на два вида: быстрореагирующие (ирритантные), которые расположены внутри эпителиальной стенки воздухоносных путей и стимулируются вдыханием пыли, газов и холодного воздуха, а также С-волокна, реагирующие на медиаторы воспаления.
Существенную роль играет порог возбудимости рецепторов (кашлевой порог), снижающийся при вирусных инфекциях или воздействии медиаторов воспаления и повышающийся при алкогольной интоксикации и кахексии. Клиническое значение имеет практически полное отсутствие кашлевых рецепторов в альвеолах, поэтому локализованный в них патологический процесс вызывает кашель при попадании экссудата в бронхиальное дерево или вовлечении в процесс плевры. Кроме того, локализация кашлевого центра в продолговатом мозге и его контроль корковыми структурами объясняет возникновение кашля при первичном вовлечении в патологический процесс центральной нервной системы при отсутствии стимуляции рецепторного аппарата.
Патофизиологическая классификация предусматривает выделение следующих типов кашля [5]:
1) рефлекторный – при попадании в дыхательные пути жидкости или пищи, он не находится под произвольным контролем;
2) произвольный;
3) кашель в ответ на ощущение раздражения дыхательных путей (потребность кашлять, urge-to-cough).
С позиций пропедевтики и диагностического алгоритма наиболее значимы следующие классификации видов кашля:
- по длительности (острый или кратковременный – до 3 недель, подострый или затяжной – от 3 до 8 недель, хронический или длительный – более 8 недель);
- по характеру (непродуктивный, или сухой, и продуктивный, то есть с выделением/экспекторацией мокроты). В данной классификации отдельно выделяют ложную продуктивность, связанную с постназальным затеканием при патологии ЛОР-органов, и продуктивный неэффективный кашель (малопродуктивный), возникающий при недостаточном кашлевом рефлексе, вязкой мокроте или выраженном синдроме бронхиальной обструкции. Следует отметить, что неэффективный кашель способствует нарушению легочного клиренса и запускает порочный круг, приводящий к усилению воспалительной реакции и дополнительному повреждению легочной ткани;
- по интенсивности (покашливание, легкий и сильный кашель);
- по продолжительности (эпизодический, кратковременный, приступообразный, постоянный).
Кроме того, важными аспектами диагностики являются время появления (утро, в течение дня, вечер, ночь), тембр (лающий, битональный, сиплый, глухой, беззвучный), условия возникновения кашля (перенесенная острая респираторная вирусная инфекция, ОРВИ; при перемене положения тела; физической нагрузке; после или во время еды) и его купирования, а также наличие сопутствующих симптомов (одышка или приступы удушья, боль в груди, свистящее дыхание, ринорея, изжога), факторов риска (курение, профессиональные вредности) и приема лекарственных препаратов (иАПФ, амиодарон, нитрофураны, цитостатики).
Дополнительными сведениями для диагностики и оценки эффективности терапии являются данные, позволяющие оценить тяжесть кашля, его частоту и интенсивность. Наиболее проверенные методы измерения тяжести кашля – это методики клинического шкалирования, прежде всего – визуальная аналоговая шкала (0 – нет кашля, 5 – тяжелый кашель, при котором невозможна обычная активность). Более сложный вариант – использование специфических вопросников – LCQ, CQLQ и CCIQ. Для получения объективных характеристик кашля применяют электронные устройства, регистрирующие кашлевые движения и звуковые феномены, для определения кашлевого порога – ингаляционные провокационные пробы [6].
Ведущее место среди причин острого кашля занимают ОРВИ и грипп, острый бронхит и пневмония. Кашель при ОРВИ сопровождается лихорадкой различной степени выраженности, сопутствующими катаральными синдромами в зависимости от возбудителя и уровня поражения (ринофарингит, фарингоконъюнктивит); для поражения гортани характерен грубый лающий кашель в сочетании с осиплостью голоса и возможным стридорозным дыханием, а для гриппа – надсадный сухой кашель (трахеит) в сочетании с выраженной интоксикацией.
Кашель при остром бронхите является ведущим клиническим симптомом, изначально носит сухой мучительный характер и сопровождается умеренными симптомами интоксикации. На 2-3 день заболевания кашель постепенно становится продуктивным, происходит выделение небольшого количества мокроты, обычно слизистого характера. Характерны аускультативные изменения в легких при нормальной рентгенологической картине органов грудной клетки [7].
При внебольничной пневмонии отмечаются выраженные симптомы интоксикации, кашель с умеренным количеством гнойной мокроты, одышка, выраженность которой зависит от объема поражения легочной ткани, локальная симптоматика (данные перкуссии и аускультации) в сочетании с характерными для бактериальной инфекции изменениями в общем анализе крови. «Золотым стандартом» диагностики пневмонии является рентгенологическое исследование (инфильтративные изменения в легочной ткани) или компьютерная томография (КТ; плевро- или бронхопневмонический тип инфильтрации). Однократное отделение большого количества гнойной мокроты (более 200 мл), сопровождающееся улучшением общего состояния, характерно для абсцедирования с последующим самопроизвольным дренированием гнойного очага [8].
Постинфекционный кашель является распространенной причиной подострого кашля, связан с перенесенной вирусной инфекцией верхних или нижних дыхательных путей, носит характер сухого или, реже, продуктивного, обычно продолжается до 3 месяцев. Он имеет различную интенсивность – от сильного до покашливания и связан с обширным поражением респираторного эпителия и/или нарушением мукоцилиарного клиренса, реже – с избыточным образованием бронхиального секрета. Существенное значение в его патогенезе придается повышенной чувствительности центральной и периферической нервной системы к целому ряду неспецифических раздражителей, воздействующих на респираторный тракт, а также другие ткани, имеющие перекрестную иннервацию, что проявляется снижением кашлевого порога и чрезмерным кашлевым ответом на подпороговые раздражители [9, 10].
К редко диагностируемым причинам подострого кашля у взрослых относятся коклюш и паракоклюш, поскольку классические проявления инфекции в виде судорожного кашля – глубокого шумного вдоха с серией интенсивных кашлевых толчков и возможной рвотой встречаются крайне редко. Заболевание протекает в виде затяжного бронхита с длительным сухим кашлем и подтверждается серологическими методами.
Следует помнить о том, что внезапно возникший острый сухой кашель, сопровождающийся одышкой, острой болью в грудной клетке или кровохарканьем, может свидетельствовать о развитии жизнеугрожающих состояний – попадании инородного тела в дыхательные пути, тромбоэмболии легочной артерии или спонтанного пневмоторакса. Решающими в диагностике в подобных ситуациях являются лучевые методы исследования.
В современных реалиях представляет интерес механизм развития кашля при COVID-19, связанный с поражением эпителиоцитов легких, которое в нетяжелых случаях не приводит к развитию выраженного экссудативного воспаления. При тяжелом течении инфекции, наличии геморрагических инфарктов легких и тромбозов легочных вен при минимальных десквамативных поражениях трахеи и бронхов иногда может возникать выделение серозно-гнойного экссудата, обусловленное, очевидно, присоединением внутрибольничной инфекции у пациентов, находящихся на инвазивной искусственной вентиляции легких [11, 12]. Медиаторы воспаления, вырабатываемые эпителиоцитами дыхательных путей, действуют на рецепторы и ионные каналы окончаний чувствительных нейронов, вызывая формирование потенциала действия и повышая чувствительность этих нервов к последующему действию раздражителя. Учитывая, что большое количество сенсорных окончаний блуждающего нерва, играющих важную роль в регуляции кашля, начинаются в эпителии и субэпителиальной слизистой оболочке дыхательных путей, их раздражение приводит к появлению сухого кашля [13].
Кроме того, поскольку для адгезии и проникновения в клетки SARS-CoV-2 использует белок клеточной поверхности – рецептор к АПФ-2, который регулирует концентрацию в слизистой оболочке брадикинина, неконтролируемое образование последнего может быть причиной развития кашля и некоторых серьезных системных последствий инфекции SARS-CoV-2 [14]. Таким образом, появление кашля во время острой инфекции может быть результатом повреждения эпителиальных клеток, приводящего к высвобождению провоспалительных аутокоидов, нейротрофинов, цитокинов, которые могут вызывать кашель или повышать чувствительность дыхательных путей к раздражению слизистой оболочки [15]. Фактически патогенез кашля при COVID-19 сходен с таковым при диффузных паренхиматозных заболеваниях легких, например при идиопатической фиброзирующей болезни легких, то есть обусловлен формирующейся гиперчувствительностью С-волокон при отсутствии гиперсекреции слизи [1].
Механизм постковидного кашля связан с персистирующим нейровоспалением и нейроиммунной модуляцией с участием нейроаксональных окончаний, клеток респираторного эпителия и нейроглии, что приводит к повышению чувствительности кашлевых рецепторов и снижению порога их возбудимости. Вследствие описанных механизмов при COVID-19 и постковидном синдроме в преобладающем большинстве случаев (90%) пациенты предъявляют жалобы на сухой кашель [16].
Среди наиболее часто встречающихся причин хронического кашля выделяют так называемую «триаду кашля», включающую кашлевой сидром верхних дыхательных путей (КСВДП), бронхиальную астму (БА) и гастроэзофагеальную рефлюксную болезнь (ГЭРБ).
КСВДП (ранее называвшийся постназальным затеком, drip-синдромом) ассоциирован с аллергическим и инфекционным ринитами и хроническим синуситом. Его механизм связан с раздражением кашлевых рецепторов задней стенки глотки воспалительным процессом или патологическим секретом носоглотки и придаточных пазух носа. Он носит характер сухого пароксизмального кашля, иногда с откашливанием скудных слизисто-гнойных комочков (ложный продуктивный кашель). Нередко пациенты отмечают ощущение стекания секрета по задней стенке глотки. Диагноз подтверждается осмотром оториноларинголога и лучевыми исследованиями придаточных пазух носа [2, 6].
При БА кашель сочетается с приступами удушья, свистящего дыхания и выслушиваемых при аускультации сухих свистящих хрипов, являясь предвестником приступа заболевания или свидетельствуя о его разрешении. В фазе предвестников кашель сухой или малопродуктивный, интенсивный, часто сочетается с явлениями аллергического риноконъюнктивита. В то же время при разрешении приступа на фоне уменьшения эпизода удушья и улучшения состояния пациента отмечается усиление кашля с отделением густой вязкой стекловидной мокроты. В некоторых случаях (кашлевой вариант БА) хронический сухой кашель может являться единственным симптомом заболевания, он носит приступообразный характер и обычно возникает ночью. Механизм развития кашля связан с гиперсенситивностью нервных окончаний и кашлевых рецепторов слизистой оболочки дыхательных путей, повышенной продукцией провоспалительных цитокинов и механической стимуляцией рецепторов вследствие бронхоспазма [17]. Диагностика БА включает комплексное клиническое, аллергологическое и функциональное обследование пациента.
Развитие кашля при ГЭРБ имеет два основных механизма – рефлекторный бронхоспазм вследствие раздражения нижней трети пищевода кислым содержимым желудка и стимуляция кашлевых рецепторов гортани и трахеобронхиального дерева при микроаспирации содержимого желудка. Кашель обычно непродуктивный, усиливается в положении лежа на спине, часто сочетается с другими симптомами ГЭРБ – изжогой, регургитацией и другими внепищеводными проявлениями. Для верификации ГЭРБ используются суточная pН-метрия и другие инструментальные методы. В ряде случаев рефлюкс-индуцированный кашель возникает при отсутствии желудочно-кишечных симптомов и связан с некислотным объемным рефлюксом. Указанный постпрандиальный кашель возникает через 10 минут после еды (максимальное время для открытия нижнего пищеводного сфинктера) и связан с индивидуальной чувствительностью пациента [18].
Диагностический алгоритм при хроническом бронхите основан прежде всего на характерном «кашлевом анамнезе» (кашель малопродуктивный или с выделением мокроты в течение 3 месяцев не менее 2 лет) при обязательном исключении других заболеваний бронхолегочного аппарата с аналогичной симптоматикой (бронхиальная астма, рак легкого, бронхоэктатическая болезнь, туберкулез и др.) или болезней сердечно-сосудистой системы. Наблюдающаяся при хроническом бронхите гиперплазия бокаловидных клеток и бронхиальных желез с их гиперфункцией приводит к гиперсекреции слизи и изменению ее свойств, вызывая нарушения мукоцилиарного клиренса и, как следствие, усиление кашля. Особое внимание в подобной ситуации следует обратить на данные спирометрии (индекс Тиффно ≥ 0,7 в сочетании с отрицательным бронходилатационным тестом), что отличает хронический бронхит от хронической обструктивной болезни легких, которая также может сопровождаться кашлем [19].
Для бронхоэктазов (дилатаций бронхов с грубыми нарушениями мукоцилиарного клиренса и застоем бронхиального секрета) характерен хронический кашель с выделением большого количества (до нескольких сотен мл) гнойной мокроты (особенно в периоды обострений), отходящей преимущественно после ночного сна или при принятии дренажных положений, создающих оптимальные условия для отхождения секрета. В ряде случаев возможно развитие кровохарканья и даже легочного кровотечения. Основным методом верификации диагноза является КТ органов грудной клетки [20].
Кашель является наиболее постоянным симптомом цент-рального рака легкого, возникающего обычно после 40 лет, и первоначально связан с непосредственным механическим воздействием растущей опухоли на кашлевые рецепторы, а по мере развития патологического процесса в его генезе принимают участие увеличенные регионарные лимфатические узлы, стеноз бронха, ателектаз и развитие параканкрозной пневмонии. Обычно кашель носит упорный непродуктивный характер, а по мере прогрессирования заболевания становится мучительным, навязчивым, беспокоящим пациента. Обычно на поздних этапах заболевания сочетается с одышкой, в мокроте нередко обнаруживаются прожилки крови. Следует иметь в виду, что при некоторых формах рака легкого (муцинозная аденокарцинома) доминирующим клиническим симптомом является выделение пенистой обильной (1-3 л/сут) мокроты. Для диагностики используются лучевые, эндоскопические и цитологические методы исследования [1, 6].
Сухой или малопродуктивный кашель в сочетании с исподволь возникшей прогрессирующей одышкой может быть симптомом интерстициальных заболеваний легких (ИЗЛ) известной и неизвестной этиологии – идиопатическая фиброзирующая болезнь легких (ИФБЛ), интерстициальные пневмонии известной этиологии. Помимо сочетания указанных симптомов при ИФЛБ с различной частотой могут встречаться боль в грудной клетке, сердцебиение, лихорадка, похудание, суставной синдром. Характерными аускультативными феноменами заболевания являются крепитация по типу «треска целлофана» и «попискивание» (напоминающее звук трения пробки). Диагноз подтверждается исключением ИЗЛ известной этиологии, лабораторными и инструментальными методами, из которых ведущее значение имеет КТ (паттерн обычной интерстициальной пневмонии) [21].
Кашель на фоне приема ингибиторов АПФ (иАПФ) является самым частым осложнением терапии препаратами указанной группы и обычно возникает в первые 2 недели лечения (хотя описаны случаи его возникновения и спустя полгода от начала приема препарата). Носит характер сухого, мучительного, нередко пароксизмального, чаще беспокоит ночью, может усиливаться в положении лежа и проходит после отмены препарата. Его механизм, вероятно, связан с повышением концентрации брадикинина, стимулирующего кашлевые рецепторы [2].
С позиций терапевтической тактики с учетом того, что кашель – это не самостоятельное заболевание, а симптом, его лечение необходимо начинать с попытки выяснения и последующего устранения причины, для чего используется широкий спектр медикаментозных и иных вмешательств. С этой целью могут применяться антибактериальные препараты (при внебольничной пневмонии, обострении хронического бронхита и бронхоэктазах), ингибиторы протонной помпы (при ГЭРБ), противовоспалительные и бронходилатирующие препараты (при БА), H1-гистаминоблокаторы и интраназальные глюкокортикоиды (при drip-синдроме), а также хирургическое лечение, химио- и лучевая терапия (при злокачественных новообразованиях легких). С учетом того, что кашель является одним из физиологических механизмов защиты дыхательных путей, обеспечивающих удаление избыточного бронхиального секрета, с позиций тактики правильнее говорить не о лечении, а об устранении кашля как патологического симптома или стратегии управления кашлем.
Для устранения и управления кашлем используются две основных группы методов: немедикаментозные и фармакологические. К немедикаментозным методам относят отказ от курения (достоверно снижающий частоту обострений и прогрессирования хронической обструктивной болезни легких и хронического бронхита), повышенное потребление жидкости (обеспечение достаточной гидратации), увлажнение воздуха в помещении, ограничение контакта с аллергенами и отмена причинных препаратов.
Фармакологические методы используются в двух стратегиях:
- протуссивной («для кашля») – повышение эффективности кашля и улучшение отхождения мокроты с помощью мукоактивных препаратов;
- антитуссивной («против кашля») – подавление избыточной активности кашлевого рефлекса в центральном и периферическом звене, что способствует контролю, предупреждению или устранению кашля противокашлевыми препаратами.
В большинстве случаев предпочтительнее протуссивная стратегия, поскольку развитие патологических процессов в трахеобронхиальном дереве характеризуется значительной перестройкой образования, выделения и физико-химических свойств бронхиального секрета (изменение количества, вязкости и адгезивности) с нарушением механизмов его клиренса. Это приводит к нарушению аэродинамики в бронхах с развитием ретроградного движения секрета вглубь легких, образованием препятствий для быстрого прохождения воздуха и, нередко, снижением эффективности кашлевого клиренса, что обосновывает применение мукоактивных препаратов.
Их рациональный выбор во многом зависит от объема продуцируемого бронхиального секрета и связан с преимущественным влиянием конкретной группы препаратов на объем золя или соотношения «золь – гель» [22].
Экспекторанты (отхаркивающие) – это препараты резорбтивного (эффект развивается после всасывания и выделения через слизистую бронхов) и рефлекторного (реализуется через вагусный гастропульмонарный рефлекс) действия, которые увеличивают объем секрета и/или его гидратацию. Они представлены разнообразными лекарственными препаратами растительного происхождения и оказывают действие на золь-слой бронхиального секрета, уменьшая сопротивление среды движущимся ресничкам цилиарных клеток, что облегчает мукоцилиарный клиренс. Препараты показаны, если сухой кашель не оказывает выраженного негативного влияния на состояние пациента. Следует отметить, что экспекторанты являются наиболее многочисленной группой мукоактивных препаратов, активно использующейся в различных комбинациях [23].
Мукокинетики повышают транспортабельность секрета за счет улучшения мукоцилиарного транспорта и механизмов кашля. Непрямыми мукокинетиками являются вазициноиды (бромгексин и амброксол), причем бромгексин при приеме внутрь превращается в активный метаболит – амброксол, который повышает активность лизосом бокаловидных клеток эпителия дыхательных путей, а также стимулирует выработку нейтральных полисахаридов и сурфактанта, приводя к восстановлению мукоцилиарного клиренса, разжижению вязкого бронхиального секрета и обеспечивая его продвижение по дыхательным путям. Препараты целесообразно использовать при наличии кашля с небольшим объемом отделяемой мокроты. Прямые мукокинетики представлены агонистом β2-адренорецепторов сальбутамолом, способным увеличивать мукоцилиарный клиренс, повышать секрецию слизистых желез и продукцию сурфактанта. Также ему присуще дозозависимое бронхолитическое действие (при наличии бронхообструкции), способность снижать продукцию и высвобождение гистамина, медленно реагирующей субстанции анафилаксии из тучных клеток, факторов хемотаксиса из нейтрофилов.
Муколитики (ацетилцистеин, эрдостеин) уменьшают вязкость мокроты за счет разрушения третичной структуры бронхиального секрета, влияют на его гелевый слой. Действуют в просвете бронхов, не изменяя при этом количество продуцируемого бронхиального секрета. Обладают дополнительным прямым (за счет наличия SH-групп) и непрямым (увеличение синтеза глутатиона) антиоксидантным действием. Выбор оправдан при кашле с умеренной продукцией трудно отходящей мокроты. Эрдостеин обладает собственной дополнительной противовоспалительной активностью и повышает концентрацию антибактериальных препаратов в бронхиальном секрете. Данный препарат является пролекарством (активный метаболит образуется при первом прохождении через печень), поэтому практически не обладает раздражающим действием на слизистую ЖКТ, что важно при наличии у пациента хронических заболеваний верхних отделов ЖКТ [24]. Применение протеолитических ферментов (дорназа альфа) показано только пациентам с муковисцидозом.
Мукорегуляторы (карбоцистеин), воздействуя на бокаловидные клетки и нормализуя соотношение кислых и нейтральных сиаломуцинов, регулируют синтез и состав бронхиального секрета. Способны уменьшать его вязкость и гиперпродукцию, что вторично приводит к улучшению мукоцилиарного клиренса. При этом уменьшается число бокаловидных клеток и слизистых желез с восстановлением нормального соотношения реснитчатых и бокаловидных клеток (5-10:1). За счет влияния на объем бронхиального секрета мукорегуляторы могут применяться при кашле с умеренным и большим объемом отделяемой мокроты.
Антитуссивная стратегия оправдана только в случае сухого кашля, значительно снижающего качество жизни пациента (нарушения сна и повседневной деятельности, сопутствующий болевой синдром).
Применяемые для данной стратегии противокашлевые препараты, исходя из фармакодинамических особенностей, подразделяются на две группы:
Центрального действия, которые подразделяются на опиоидные (кодеин, декстрометорфан) и неопиоидные (бутамират, глауцин), угнетают кашлевой рефлекс за счет воздействия на кашлевой центр продолговатого мозга. Являясь агонистом мю-опиоидных рецепторов, кодеин способен угнетать и дыхательный центр, обладать выраженным седативным эффектом, а также вызывать привыкание и зависимость. В связи с этим его применение ограничено, он может использоваться при тяжелом непродуктивном кашле при онкологических заболеваниях. Блокатор NMDA-рецепторов декстрометорфан не угнетает дыхательный центр, не вызывает седативного и наркотического эффектов и используется при мучительном сухом кашле, сопровождающем острые и хронические заболевания системы органов дыхания. При сухом кашле различной этиологии возможно применение неопиоидных противокашлевых лекарственных препаратов, избирательно угнетающих кашлевой центр, механизм действия которых до конца не раскрыт. Следует отметить дополнительное мукокинетическое и слабое бронходилатирующее действие бутамирата, а также гипотензивный (α-адреноблокирующий) эффект глауцина.
Препараты периферического действия (преноксдиазин, леводропропизин) блокируют кашлевой рефлекс на периферии, снижая возбудимость С-волокон, однако точный механизм их действия также неизвестен. Интересно, что по данным метаанализа, включавшего 7 рандомизированных клинических исследований (1178 пациентов), отмечена более высокая эффективность леводропропизина по сравнению с противокашлевыми опиоидергическими препаратами по снижению интенсивности и частоты кашля, а также ночных пробуждений [25].
Представляется важным, что преимущественное влияние мукоактивных препаратов на вязкость и адгезивность мокроты, образование которой не является ведущим механизмом развития кашля при COVID-19, делает предпочтительной антитуссивную стратегию при данном заболевании c применением препаратов центрального неопиоидного (бутамират) и периферического (леводропропизин) действия. В данной ситуации дополнительно следует учитывать, что применение мукоактивных препаратов, увеличивающих объем мокроты (экспекторанты, мукокинетики) у пожилых, ослабленных или коморбидных пациентов, имеющих сниженный кашлевой рефлекс, может способствовать застою увеличенного объема мокроты с развитием пневмонии.
В отношении комбинации протуссивной и антитуссивной стратегии необходимо отметить, что очень осторожно следует подходить к применению комбинаций противокашлевых препаратов и экспекторантов из-за возможного застоя мокроты в дыхательных путях и развития синдрома заболоченных бронхов у ряда пациентов [26].
В заключение следует еще раз почеркнуть, что кашель, являющийся симптомом (и нередко единственным) различных заболеваний дыхательной и других систем организма, имеет различный патогенез и клинические характеристики. Поэтому тщательный сбор анамнеза, данных объективного обследования пациента, использование дополнительных лабораторных и инструментальных методов, а также понимание дифференциально-диагностического ряда заболеваний, сопровождающихся кашлем, поможет в своевременной постановке диагноза с правильным обоснованием выбора лечебной тактики и стратегии управления кашлем.
КОНФЛИКТ ИНТЕРЕСОВ. Авторы статьи подтвердили отсутствие конфликта интересов, о котором необходимо сообщить.
CONFLICT OF INTERESTS. Not declared.
Литература/References
- Зайцев А. А., Оковитый С. В., Мирошниченко Н. А., Крюков Е. В. Кашель: Методические рекомендации для врачей. М.: ГВКГ им. Н. Н. Бурденко, 2021. 84 с. [Zaitsev A. A., Okovityiy S. V., Miroshnichenko N. A., Kryukov E. V. Cough: Guidelines for doctors. M.: GVKG im. N. N. Burdenko, 2021. P. 84.]
- Михайлова З. Ф., Абдураимов А. Б., Ефремов Л. И., Лесько К. А. Кашель и ассоциированные с ним заболевания: учеб.пособие. М.: СИМК, 2018. 96 с. [Mikhailova Z. F., Abduraimov A. B., Efremov L. I., Lesko K. A. Cough and associated diseases: textbook. M.: SIMK, 2018. 96 s. (In Russ.)]
- Чучалин А. Г., Абросимов В. Н. Кашель. 4-е изд., перераб. и доп. М.: ГЭОТАР-Медиа, 2016. 160 с. [Chuchalin A. G., Abrosimov V. N. Cough. 4th ed., reprint. and add. M.: GEOTAR-Media, 2016. 160 s. (In Russ.)]
- Irwin R. S., Rosen M. J., Braman S. S. Cough. A comprehensive review // Archives of Internal Medicine. 1977; 137 (9): 1186-1191.
- Woodcock A., Young E. C., Smith J. A. New insights in cough // British Medical Bulletin. 2010; 96: 61-73.
- Чучалин А. Г. Респираторная медицина: в 3 т. Т. 1: рук-во / Под ред. А. Г. Чучалина. М.: ГЭОТАР-Медиа, 2017. 640 с. [Chuchalin A. G. Respiratory medicine: in 3 volumes. V. 1: guide / Рod red. A. G. Chuchalina. M.: GEOTAR-Media, 2017. 640 s. (In Russ.)]
- Лещенко И. В. Острый бронхит. М.: ГЭОТАР-Медиа, 2019. 96 с. [Leshhenko I. V. Acute bronchitis. M.: GЕOTAR-Media, 2019. 96 s. (In Russ.)]
- Синопальников А. И., Фесенко О. В. Внебольничная пневмония. М.: ГЭОТАР-Медиа, 2017. 112 с. [Sinopal’nikov A. I., Fesenko O. V. Community-acquired pneumonia. M.: GЕOTAR-Media, 2017. 112 s. (In Russ.)]
- Capristo C., Rossi G. A. Post-infectious persistent cough: pathogenesis and therapeutic options // Minerva Pediatrics. 2017; 69 (5): 444-452.
- Chung K. F., McGarvey L., Song W. J., Chang A. B., Lai K., Canning B. J., Birring S. S., Smith J. A., Mazzone S. B. Cough hypersensitivity and chronic cough // Nature Reviews Disease Primers. 2022; 8 (1): 45.
- Оковитый С. В., Суханов Д. С., Зайцев А. А. Кашель при новой коронавирусной инфекции (COVID-19): рациональные подходы к фармакотерапии (обзор) // Пульмонология. 2022; 32 (2): 232-238. [Okovityj S. V., Suhanov D. S., Zajcev A. A. Cough associated with the new coronavirus infection (COVID-19): rational approaches to pharmacotherapy // Pulmonologiya. 2022; 32 (2): 232-238. (In Russ.)]
- Цинзерлинг В. А., Вашукова М. А., Васильева М. В., Исаков А. Н., Луговская Н. А., Наркевич Т. А., Суханова Ю. В., Семенова Н. Ю., Гусев Д. А. Вопросы патоморфогенеза новой коронавирусной инфекции (COVID-19) // Журнал инфектологии. 2020; 12 (2): 5-11. [Cinzerling V. A., Vashukova M. A., Vasil’eva M. V., Isakov A. N., Lugovskaja N. A., Narkevich T. A., Suhanova Ju. V., Semenova N. Ju., Gusev D. A. Issues of pathology of a new coronavirus infection COVID-19 // Zhurnal infectologii. 2020; 12 (2): 5-11. (In Russ.)]
- West P. W., Canning B. J., Merlo-Pich E., Woodcock A. A., Smith J. A. Morphologic characterization of nerves in whole-mount airway biopsies // American Journalof Respiratoryand Critical Care Medicine. 2015; 192 (1): 30-39.
- Hewitt M. M., Adams G. Jr., Mazzone S. B., Mori N., Yu L., Canning B. J. Pharmacology of bradykinin-evoked coughing in guinea pigs // The Journal of Pharmacology and Experimental Therapeutics. 2016; 357 (3): 620-628.
- Dicpinigaitis P. V., Canning B. J. Is there (will there be) a post-COVID-19 chronic cough? // Lung. 2020; 198 (6): 863-865.
- Song W. J., Hui C. K. M., Hull J. H., Birring S. S., McGarvey L., Mazzone S. B., Chung K. F. Confronting COVID-19-associated cough and the post-COVID syndrome: role of viral neurotropism, neuroinflammation, and neuroimmune responses // Lancet Respir Med. 2021; 9 (5): 533-544.
- Millqvist E., Bende M., Lowhagen O. Sensory hyperreactivity – a possible mechanism underluing cough and asthma-like symptoms // Allergy. 1998; 53 (12): 1208-1212.
- Tututian R., Mainie I., Agrawal A., Adams D., Castell D. O. Nonacid reflux in patients with chronic cough on acid-supressive therapy // Chest. 2006; 130 (2): 386-391.
- Лещенко И. В., Демко И. В., Зайцев А. А. и др. Хронический бронхит / Под ред. И. В. Лещенко. М.: ГЭОТР-Медиа; 2021. 80 с. [Leshhenko I. V., Demko I. V., Zajcev A. A. i dr. Hronicheskijbronhit / Рod red. I. V. Leshhenko. M.: GЕOTАR-Media, 2021. 80 s. (In Russ.)]
- Чучалин А. Г. Бронхоэктазы // Терапевтический архив. 2017; 89 (3): 4-17. [Chuchalin A. G. Bronchiectasis // Terapevticheskij arhiv. 2017; 89 (3): 4-17. (In Russ.)]
- Диффузные паренхиматозные заболевания легких / Под ред. М. М. Ильковича. М.: ГЭОТАР-Медиа, 2021. 440 с. [Diffuznye parenhimatoznye zabolevanija legkih / Рod red. M. M. Il’kovicha. M.: GЕOTAR-Media, 2021. 440 s. (In Russ.)]
- Оковитый С. В., Зайцев А. А., Анисимова Н. А. Фармакодинамические подходы к применению мукоактивных препаратов // Лечащий Врач. 2020; 10: 6-10. [Okovityj S. V., Zajcev A. A., Anisimova N. A. Pharmacodynamic approaches to the use of mucoactive drugs // Lechashhij vrach. 2020; 10: 6-10. (In Russ.)]
- Оковитый С. В., Марьюшкина В. С., Суханов Д. С., Селизарова Н. О. Фармакологические подходы к рациональному выбору комбинированных мукоактивных препаратов // Лечащий Врач. 2020; 12: 41-45. [Okovityj S. V., Mar’jushkina V. S., Suhanov D. S., Selizarova N. O. Pharmacological approaches to the rational choice of combined mucoactive drugs // Lechashhij vrach. 2020; 12: 41-45. (In Russ.)]
- Клячкина И. Л. Мукоактивные препараты в лечении острого кашля //Эффективная фармакотерапия.2015; 29: 24-31. [Kljachkina I. L. Mucoactive drugs in treatment of acute cough // Effective pharmacotherapy. 2015; 29: 24-31. (In Russ.)]
- Zanasi A., Lanata L., Fontana G., Saibene F., Dicpiginaitis P., Blasio F. D. Levodropropizine for treating cough in adult and children: a meta-analysis of published studies // Multidiscip Respir Med. 2015; 10 (1): 19.
- Гляделова Н. П. Противокашлевые препараты в управлении кашлем у детей // Современная педиатрия. 2014; 1: 79-86. [Gljadelova N. P. Antitussive preparations in the management of cough in children // Sovremennaja pediatrija. 2014; (1): 79-86. (In Russ.)]
Д. С. Суханов1, ORCID: 0000-0003-3681-0067, dmitriysukhanovl@mail.ru
Ю. С. Алексеева2, ORCID: 0000-0003-0780-9913, julija.alekseeva@pharminnotech.com
А. Л. Коршунова1, pti4ka-ale@mail.ru
1 Федеральное государственное бюджетное образовательное учреждение высшего образования Санкт-Петербургский государственный педиатрический медицинский университет Министерства здравоохранения Российской Федерации; 194100, Россия, Санкт-Петербург, ул. Литовская, 2
2 Федеральное государственное бюджетное образовательное учреждение высшего образования Санкт-Петербургский государственный химико-фармацевтический университет Министерства здравоохранения Российской Федерации; 197022, Россия, Санкт-Петербург, ул. Профессора Попова, 14, лит. А
Сведения об авторах:
Суханов Дмитрий Сергеевич, д.м.н., доцент кафедры пропедевтики внутренних болезней Федерального государственного бюджетного образовательного учреждения высшего образования Санкт-Петербургский государственный педиатрический медицинский университет Министерства здравоохранения Российской Федерации; 194100, Россия, Санкт-Петербург, ул. Литовская, 2; dmitriysukhanovl@mail.ru
Алексеева Юлия Сергеевна, aспирант кафедры фармакологии и клинической фармакологии Федерального государственного бюджетного образовательного учреждения высшего образования Санкт-Петербургский государственный химико-фармацевтический университет Министерства здравоохранения Российской Федерации; 197022, Россия, Санкт-Петербург, ул. Профессора Попова, 14, лит. А; julija.alekseeva@pharminnotech.com
Коршунова Александра Львовна, ассистент кафедры пропедевтики внутренних болезней Федерального государственного бюджетного образовательного учреждения высшего образования Санкт-Петербургский государственный педиатрический медицинский университет Министерства здравоохранения Российской Федерации; 194100, Россия, Санкт-Петербург, ул. Литовская, 2; pti4ka-ale@mail.ru
Information about the authors:
Dmitriy S. Sukhanov, Dr. of Sci. (Med.), Associate Professor of the Department of Propaedeutics of Internal Diseases at the Federal State Budgetary Educational Institution of Higher Education St. Petersburg State Pediatric Medical University of the Ministry of Health of the Russian Federation; 2 Litovskaya str., St. Petersburg, 194100, Russia; dmitriysukhanovl@mail.ru
Yulia S. Alekseeva, PhD student of the Department of Pharmacology and Clinical Pharmacology at the Federal State Budgetary Educational Institution of Higher Education St. Petersburg State Chemical and Pharmaceutical University of the Ministry of Health of the Russian Federation; 14 lit. A Professor Popov str., St. Petersburg, 197022, Russia; julija.alekseeva@pharminnotech.com
Aleksandra L. Korshunova, assistant of the Department of Propaedeutics of Internal Diseases at the Federal State Budgetary Educational Institution of Higher Education St. Petersburg State Pediatric Medical University of the Ministry of Health of the Russian Federation; 2 Litovskaya str., St. Petersburg, 194100, Russia; pti4ka-ale@mail.ru
Подходы к диагностике и терапии кашля в терапевтической практике/ Д. С. Суханов, Ю. С. Алексеева, А. Л. Коршунова
Для цитирования: Суханов Д. С., Алексеева Ю. С., Коршунова А. Л. Подходы к диагностике и терапии кашля в терапевтической практике // Лечащий Врач. 2023; 6 (26): 83-89. DOI: 10.51793/OS.2023.26.6.012
Теги: бронхолегочная патология, кашлевой синдром, воспаление, кашлевые рецкпторы
Для цитирования:
- Аннотация
- Об авторе
- Список литературы
Аннотация
Кашель встречается в практике врачей различных специальностей и относится к одному из наиболее частых симптомов широкого спектра заболеваний. Более чем у половины взрослых, обращающихся к специалисту с респираторными жалобами, причина кашля остается нерасшифрованной. В статье рассматриваются принципы дифференциальной диагностики и лечения кашля при респираторных заболеваниях, в том числе и в период пандемии, приводятся особенности кашля при легочном фиброзе и при COVID-19. Как пример дифференциальной диагностики кашля рассматривается клинический случай больного 47 лет, показывающий необходимость использования КТ-исследований не только в дебюте, на момент острого течения болезни, но и в период восстановления больных с длительным кашлем.
Ключевые слова: COVID-19, кашель, постковидный синдром, легочный фиброз.
Для цитирования:Попова Е.Н., Пономарева Л.А., Бондаренко И.Б. Актуальные проблемы дифференциальной диагностики и лечения кашля в период пандемии. Клинический разбор в общей медицине. 2021; 8: 20–26. DOI: 10.47407/kr2021.2.8.00094
Журнал предоставляет свободный доступ с возможностью использовать статьи в некоммерческих целях при условии указания авторства в рамках лицензии CC BY-NC-SA 4.0 (https://creativecommons.org/licenses/by-nc-sa/4.0/deed.ru)